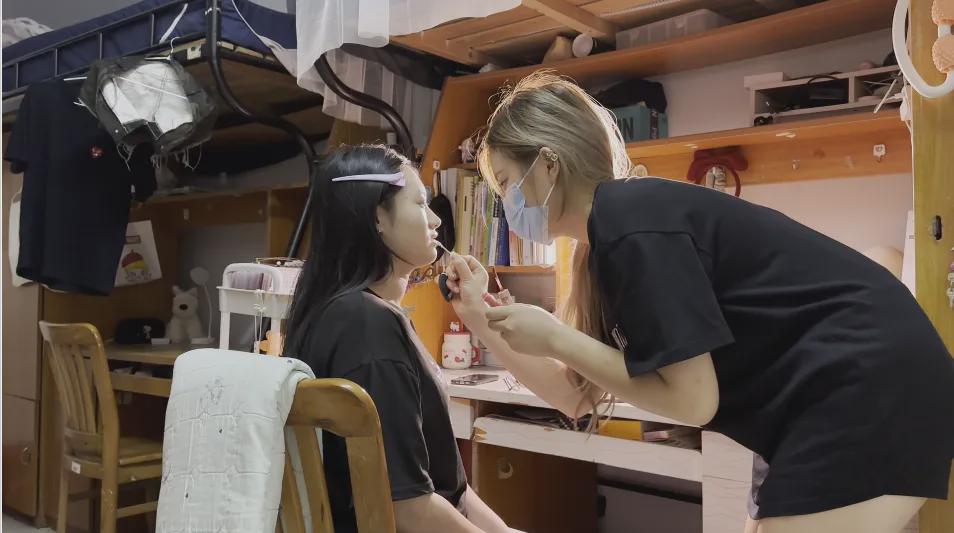胎儿停止发育的症状 孕妈必知的关键点
来源: 最后更新:24-02-23 03:45:14
-
有医学专家指出,对于有过胎停发育的家庭而言,再次怀孕,难免会有紧张,焦虑,担心的心情存在,她们害怕胎停的现象再次重现,害怕自己身心的失落,害怕丈夫及亲人的眼神-----
所以,医学专家指出一定要了解胎儿停止发育的症状,及发生这类现象的原因,从而才能准确治疗,以达到顺利孕育新生命的能力。
胎儿停止发育的症状?小编也想了解这方面的知识,下面我们一起来普及下吧:

胎儿停止发育的症状
胎儿停止发育的症状
如果发生胚胎停育,孕母的一切妊娠反应都会逐步消失。首先是不再有恶心、呕吐等早孕反应,乳房发胀的感觉也会随之减弱。然后阴道会有出血,常为暗红色血性白带。最后还可能出现下腹疼痛,排出胚胎。
上述表现因人而异,有的甚至一点迹象都没有,就直接出现腹痛,然后流产,或胚胎停育后无症状通过常规B超检查发现。
如何诊断
大多数孕妇胎儿停止发育后无明显症状,部分孕妇可能见红,一般无腹痛,这与先兆流产不同。病人有停经史,无论有无见红,在孕早期均应行B超检查,以免漏诊胚胎停育。
B超监测胚胎,胎儿发育,如≥6周无妊娠囊,或虽有妊娠囊但变形皱缩,当妊娠囊已≥4cm却看不到胎芽,胎芽的头臂长度≥1.5cm却无胎心博动,即可判定胚胎或胎儿发育异常。后三种情况可以诊断为胚胎停育。
另外血β-hcG测定也有助于胚胎停育的诊断。如≥5周,血β-hcG<100IU/L;≥6周,血β-hcG<2000IU/L,m提示绒毛膜促性腺激素分泌不足,动态观察其值不再上升者,则可判定绒毛上皮衰退,胚胎异常。
如何治疗
第一、确诊“死胎”后通常会进行引产。
如果死胎留在子宫内太久没有处理,会对母体产生不利的影响。通常胎死腹中的时间超过四个星期以上,孕妇就会出现血液凝固功能受损的并发症。未娩出者应做有关凝血功能的检查,以明确有无DIC并发症。


胎儿停止发育的症状
第二、产后应配新鲜血备用,
分娩时及时注射宫缩药预防产后出血。产后应给抗生素预防感染。
第三、仔细检查
分娩结束后应仔细检查胎儿、胎盘、胎膜、脐带,对肉眼无法判断者可送病理检查,以明确死胎原因。
第四、果断决定
多胎妊娠如其中一胎先死于宫内,一般可观察等待,孕妇常有一过性纤维蛋白原及血小板降低,其后又自行恢复正常。一旦纤维蛋白原下降至2g/L,估计胎儿已能存活,应立即引产。
胎儿停止发育的原因
胚胎停育是指妊娠早期胚胎因某种原因所致发育停止。B超检查表现为妊娠囊内胎芽或胎儿形态不整,无胎心搏动,或表现为妊娠囊枯萎。临床属于流产或死胎的范畴。造成胚胎停育的原因很多。

胎儿停止发育的症状
精子问题
[1] 环境污染、食品安全以及辐射等因素正在损害着男人的精子造成。
[2] 流产男人急剧增加。精子DNA碎片化检测这些新兴技术推广进程却非常缓慢,精子核内的染色体承载着人类个体的遗传密码,当人类精子与卵子结合形成受精卵时,精子即将核内的遗传信息传递给子代,保证胚胎发育。因此,精子染色体畸变或精子核不成熟,均可导致胚胎发育异常或终止,是造成女性流产的最常见的男方因素。精子DNA碎片化检测
[3] 是评价精子核功能状况的最新方法之一。因此一般建议胎停后首先排查男方原因,检查男方的精子畸形率以及精子DNA碎片率
[4] (简称DFI,也就是精子DNA碎片化检测)。
内分泌失调
胚胎着床及继续发育依赖于复杂的内分泌系统彼此协调,任何一个环节失常,都可致流产。
胚胎早期发育的时候,需要三个重要的激素水平,一个是雌激素,一个是孕激素,一个是人绒毛膜促性腺激素,作为母体来讲,自身的内源性激素不足,就满足不了胚胎的需要,就有可能造成胚胎的停育和流产。

其中最常见的是黄体功能不良,黄体功能不全可造成子宫内膜发育迟缓和黄体期短,从而影响受精卵的种植,或早期妊娠流产。黄体功能不全者常伴有其他腺体功能异常,如甲状腺功能亢进或减退、糖尿病、雄激素相对增多症及高泌乳素血症等,这些因素均不利于胚胎发育,与流产密切相关。
免疫因素
妊娠宫内的胚胎或胎儿实属同种异体移植,因为胎儿是父母的遗传物质的结合体和母体不可能完全相同。母--胎间的免疫不适应而引起母体对胎儿的排斥。常见的自身免疫疾病为系统性红斑狼疮、硬皮病、混合性结缔组织病、皮肌炎等。其二是生殖免疫的问题,如果我们自身带某种抗体,就有可能影响胚胎的发育。
实际上抗体的检测每个医院是不太一样的,医生的观点也不太一样,从我们研究的角度来说,认为影响因素有四个,

胎儿停止发育的症状
一个是抗精子抗体,如果要有的话,有可能会抵制精卵结合;
第二,是抗子宫内膜抗体,如果存在抗子宫内膜抗体的话,有可能会影响胚胎的发育,抵制胚胎的发育;
第三是抗卵巢抗体,如果要有,会影响卵子的质量;
第四是叫抗绒毛膜促性腺激素抗体,这个激素实际是精卵结合之后七天就要分泌的一个重要的激素,但是如果自身有这种抗体的话,就会抵制激素的分泌,就有可能造成胚胎的停育。
子宫异常
子宫里的内环境和子宫整体的环境都有可能对胚胎有影响。内环境就是子宫内膜,如果太薄、太厚都会影响着床。由于子宫缺陷引起的流产约占10%~15%,常见的有
(1)先天性苗勒氏管的异常包括单角子宫、双子宫及双角子宫致宫腔狭小,血供受到限制。子宫动脉发育异常可导致蜕膜化不同步和种植异常。

(2)宫腔粘连,主要由宫腔创伤、感染或胎盘组织残留后引起宫腔粘连及纤维化。阻碍了正常蜕膜化和胎盘种植。
(3)子宫肌瘤及子宫内膜异位症引起血供减少导致缺血和静脉扩张,蜕膜化不同步,种植异常以及肌瘤造成的激素改变也会引起妊娠的失败.
(4)先天性或损伤性宫颈内口松弛以及胎内接受乙烯雌酚治疗致宫颈发育异常常致中期妊娠流产。
染色体问题
如果染色体异常的话也会导致胚胎不发育而致早期流产。染色体异常包括数量和结构异常,数量上的异常可分为非整倍体和多倍体,
最常见的异常核型为三倍体,而16三体又占1/3,常有致死性。

胎儿停止发育的症状
21三体中有25~67%,13三体中有4一50%,18三体中有6~33%必然流产。
其他有单倍体(4SX),四倍体因卵裂异常致胚胎不发育。
结构异常有缺失,平衡易位、倒置、重叠等闭。平衡易位是最常见的染色体异常。关于染色体问题当前的研究认为染色体间配对、互换和分离形成配子,配子结合形成合子。如果其中的合子有异常的,则导致不能正常发育,可导致流产、死胎、死产、畸形儿,故而,需做产前诊断,以防止染色体患儿出生。
对于染色体异常携带导致的流产、胎停育等当前西医尚无有效治疗方法,仅能进行产前遗传学咨询和诊断。对于染色体异常,从理论上讲均有分娩正常核型及携带者婴儿的机会,对这些夫妇做产前诊断,确保生育正常的婴儿。
当然,当前研究亦表明,夫妇双方染色体都正常,但配子形成和胚胎发育过程中出现了染色体异常。如女性年龄大于35岁,卵子老化,易发生染色体不分离,导致染色体异常;精液异常,如大头畸形的精子多数为二倍体,受精后形成多倍体胚胎导致流产。
不良环境的影响如有毒化学物质、放射线、高温等也可引起胚胎染色体异常。所以,预防因为染色体异常导致胎停育的关键是调理夫妻双方身体,使之各脏腑功能正常协调,阴阳平衡,择优而孕,并远离不良环境。
生殖道感染
除以上各种因素外,感染所致孕早期流产愈来愈受到国内外学者的重视。妊娠早期严重的TDRCH感染可引起胚胎死亡或流产,较轻感染亦可引起胚胎畸形。研究表明巨细胞病毒可引起过期流产、胎死宫内等。
母体发生感染后病原体可通过血行使胎盘感染,引起绒毛膜和毛细血管内皮受损,破坏胎盘屏障,病原体进入胎儿导致流产、胚胎停止发育及胎儿畸形图。许多研究表明支原体感染与胚胎停止发育有关,胚胎停止发育妇女宫颈分泌物支原体感染阳性率明显高于正常妇女,并有极显著差异。
环境因素
妊娠期生理状态的改变、使母体对治疗药物和各种环境有害物质的吸收、分布和排泄发生了较大的改变,在发育初期,胚胎对治疗药物和环境因素的影响极为敏感,此时各种有害因素都可导致胚胎的损伤、甚至丢失。许多药物和环境因素是引起早期胚胎死亡或胎儿畸形的重要因素。

胎儿停止发育的症状
环境类激素可直接作用于中枢神经内分泌调节系统,引起生殖激素分泌紊乱,出现生殖率下降和胚胎发育异常。造成流产的环境因素多种多样,其中包括X射线、微波、噪音、超声、高温等物理因素,以及重金属铝、铅、汞、锌影响受精卵着床或直接损害胚胎而导致流产。
各类化学药物如二澳氯丙烷、二硫化碳、麻醉气体、口服抗糖尿病药等可干扰、损害生殖功能,致胚胎流产、死胎、畸形、发育迟缓及功能障碍。以及不良生活习惯如吸烟、酗酒、咖啡、毒品、某些药物等均影响早期胚胎发育。
小编的话:对于胎儿停止发育的现象,当下也不在少数了,所以女性朋友们在备孕期,就应该做好预防措施哦,有效的受孕,加上孕期的精心呵护,相信女性们想要实现孕育的梦想,完全是可以实现的。对于有过胎停的女性们,积极配合医生治疗,关键是找到引起的原因,下次怀孕时,避开不利的因素,相信你也能圆妈咪梦。
标签:
免责声明:本文系转载,版权归原作者所有;旨在传递信息,其原创性以及文中陈述文字和内容未经本站证实。
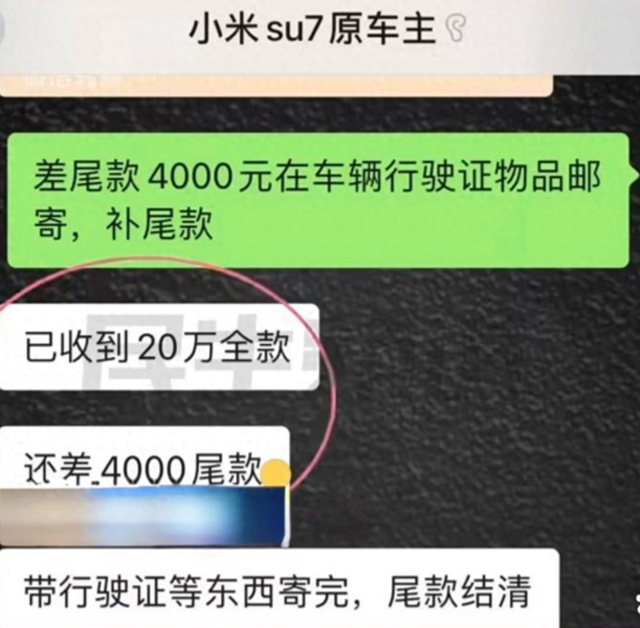
帮同学化妆最高日入近千 帮朋友化妆帮同学化妆最高日入近千?浙江大二女生冲上热搜,彩妆,妆容,模特,王
2023吉林省紧缺急需职业工种目录政策解读 2024张杰上海演唱会启东直通车专线时间+票价 马龙谢幕,孙颖莎显示统治力,林诗栋紧追王楚钦,国乒新奥运周期竞争已启动 全世界都被吓了一跳(惊吓全世界)热门标签
热门文章
-
帮同学化妆最高日入近千 帮朋友化妆 24-10-07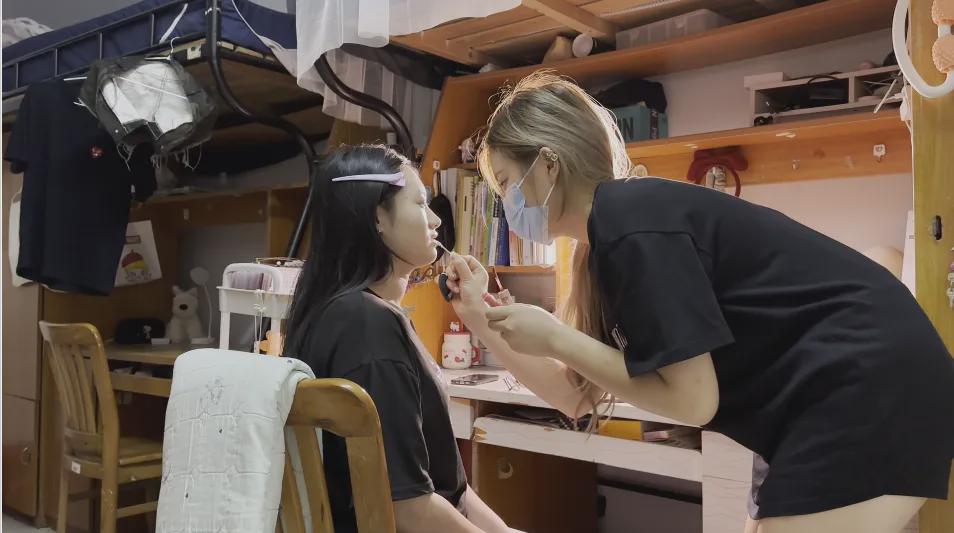
-
2024杭甬运河宁波段恢复全线通航 杭甬运河属于几级航道 24-10-07
-
2024宁波羽毛球亚锦赛有哪些选手参加(宁波市羽毛球锦标赛) 24-10-07
-
通过对华电车征税提议 通过对华电车征税提议的建议 24-10-07
-
关于网传“男子接亲被加要18万彩礼”情况说明 24-10-07
-
释新闻|登上热搜的哀牢山在哪里,山里都有什么? 24-10-07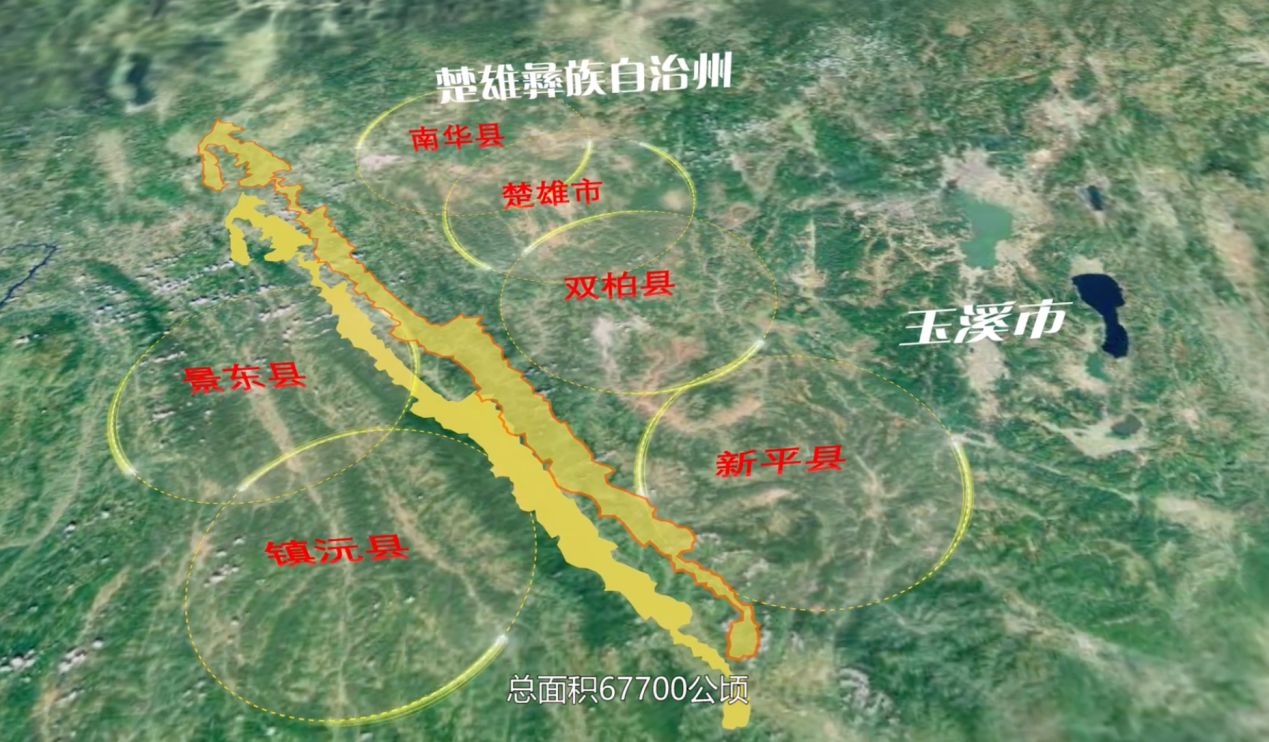
-
2024年江门市公墓清明节祭扫预约方式汇总 24-10-07
-
襄阳市图书馆10月活动(襄阳市图书馆国庆开放时间) 24-10-06
-
2023青岛凤凰音乐节官方有哪些售票平台? 24-10-06
-
民宿老板回应哀牢山爆火:国庆期间房源天天爆满,平时约90元一晚涨到约240元 24-10-06